Fuente imagen: Dra. Vazquez .-
viernes, 15 de noviembre de 2013
sábado, 14 de septiembre de 2013
Vías accesorias de conducción (Introducción)
Como sabemos en diferentes tipos de síndromes de preexciatción existen vías accesorias, es decir, el estímulo se conduce desde las aurículas a los ventrículos por fuera del sistema de conducción habitual del corazón. Estas vías se caracterizan porque habitualmente son bidireccionales si bien algunas pueden conducir exclusivamente de forma anterógrada o de forma retrógrada:
- Cuando se conduce de forma anterógrada el patrón que se va a observar en el ECG es el del Síndrome de Wolff-Parkinson-White que aparece por fusión de la activación ventricular por la vía normal y la accesoria con intervalo PR corto, empastamiento inicial del complejo QRS (onda delta) y complejo QRS ancho con alteraciones secundarias en la repolarización.
- Las vías exclusivamente retrógradas, que suelen ubicarse en el lado izquierdo del corazón, no producen alteraciones electrocardiográficas (vías ocultas) y se ponen de manifiesto cuando luego de una extrasístole supraventricular o ventricular se desencadena una taquicardia paroxística de QRS estrecho (TQSV ortodrómica) donde la conducción anterógrada es por vía normal y la retrógrada es por la vía accesoria (de ahí el QRS estrecho, a diferencia de lo que ocurre en el WPW, por ejemplo).
- Las vías exclusivamente anterógradas, que son las menos frecuentes cuando originan una TQSV son de QRS ancho (antidrómica), porque la conducción es exclusivamente por la vía accesoria (anterógrada) y después por la vía retrógrada pasa al tejido específico de conducción.
Una de las características de las vías accesorias AV es que son muy rápidas, si bien existen algunas de conducción lenta, semejante a velocidad de conducción del NAV. Cabe remarcar, que en un mismo paciente pueden coexistir diferentes vías accesorias como vimos en más de una caso clínico planteado y sacado del libro de los hermanos Brugada.
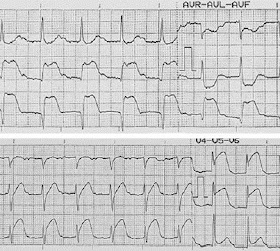
Dejo una imagen que ilustra el patrón de preexcitación tipo conducción WPW y lean la descripción de la Dra. Vélez que es excelente:
 |
| Click en la imagen para ampliar .- |
Fuente del texto e imagen: libro de 'ECG' de la Dra. Velez .-
miércoles, 11 de septiembre de 2013
Caso clínico: 'De baja'
martes, 10 de septiembre de 2013
Un ECG casi plano
miércoles, 4 de septiembre de 2013
viernes, 30 de agosto de 2013
¿ Por qué el segmento ST se eleva en el IAM ?
Supradesnivel del segmento ST:
 |
| Click en la imagen para ampliar .- |
En el corazón en reposo todas las células están polarizadas (fase 4 del potencial de acción) y si ponemos un electrodo en su superficie no va a captar diferencia de potencial entonces se registra una linea isoeléctrica (que corresponde al segmento ST). Cuando el miocardio se lesiona, las células lesionadas tienen un potencial de reposo (fase 4) menor que las células sanas. Entonces se van a originar corrientes que van a ir desde el tejido lesionado hacia el sano (esto es que la cola del vector de lesión está sobre las células lesionadas y la cabeza se dirige hacia las células sanas). Por lo tanto un electrodo colocado en la región precordial va a "ver" como se aleja el vector y por lo tanto va a registrar un descenso de la línea isoeléctrica, aunque esto no se refleja con fecuencia en la clínica porque en la mayoría de los casos no se presencia el inicio de la lesión (!!!). Entonces al hacer el electrocardiograma lo que vemos como línea de base en verdad está más abajo de la línea de base (esto es porque nos perdimos el inicio de la lesión). Esta nueva línea de base se mantiene en ese nivel por la corriente permanente que nace en el sitio de la lesión. En la sístole eléctrica (fases 2 y 3) el potencial de membrana de las células lesionadas se hace negativo antes que en las células sanas, en teoría por una despolarización incompleta, repolarización precoz o ambas.Esto se refleja por el acortamiento de la fase 2 y la disminución de la magnitud de la fase 0 del potencial de acción. En ese momento el gradiente de potencial entre ambos tejidos (el sano y el enfermo) se invierte y por lo tanto el sentido de la corriente.
Entonces: La corriente diastólica causa depresión del segmento ST en las derivaciones que enfrentan la zona lesionada. Durante la sístole, el flujo de corriente se invierte y el segmento ST se eleva en las mismas derivaciones. De este modo el fénomeno conocido como supradesnivel del ST se cree que es la suma de la depresión más la elevación del ST.
Taquicardia ortodrómica y antidrómica
Como sabemos existen diferentes tipos de taquicardia, muchas de las cuales han sido descriptas en este mismo blog. Me parecen importante estos dos conceptos que no habían sido tratados:
Si la taquicardia, por ejemplo, en un Síndrome de Wolff-Parkinson-White (o cualquier Sme. de preexcitación ventricular) conduce por el sistema normal, es decir, la despolarización ventricular utiliza al nódulo AV como brazo anterógrado y a la vía accesoria como brazo retrógrado estamos en presencia de una taquicardia ortodrómica, que por otra parte es la más frecuente y conduce con QRS angosto.
Si por el contrario, la taquicardia utiliza a la vía accesoria como brazo anterógrado y al nódulo AV como retrógrado se dice que la taquicardia es antidrómica (estas son menos frecuentes y conducen con QRS ancho).
Si la taquicardia, por ejemplo, en un Síndrome de Wolff-Parkinson-White (o cualquier Sme. de preexcitación ventricular) conduce por el sistema normal, es decir, la despolarización ventricular utiliza al nódulo AV como brazo anterógrado y a la vía accesoria como brazo retrógrado estamos en presencia de una taquicardia ortodrómica, que por otra parte es la más frecuente y conduce con QRS angosto.
Si por el contrario, la taquicardia utiliza a la vía accesoria como brazo anterógrado y al nódulo AV como retrógrado se dice que la taquicardia es antidrómica (estas son menos frecuentes y conducen con QRS ancho).
sábado, 24 de agosto de 2013
Choice sobre: 'Eje eléctrico'
Si tomamos un trazo de ECG y vemos que tanto en DI como en aVF existen la misma cantidad de cuadraditos chicos para arriba y no hay cuadraditos chicos hacia abajo podemos afirmar que:
a) El eje es indeterminado
b) El eje está en -45°
c) El eje está en +45°
d) El eje está deviazo hacia la izquierda
Saludos !
miércoles, 21 de agosto de 2013
Caso clínico: 'Bloqueo'
sábado, 17 de agosto de 2013
Caso clínico: De libro
Se trata de una paciente de 75 años que es traída a la guardia médica por presentar dolor precordial de intensidad 8/10 de una hora de evolución, con irradiación a hombro izquierdo, sudoración profusa, y naúseas.
Por lo que se observa en el ECG y que ustedes van a decir fue que se decidió su traslado a la guardia.
En el trazo se ve muy poco de aVF, lo dejo acá bien:
La partecita que se ve arriba corresponde a DIII y como bien puse, abajo esta AVF, les dejo acá una visión más cercana de V2:
Bueno, con todos estos datos, y las imágenes más claras que el ECG completo de arriba, pueden decir diagnóstico y tratamiento,
Saludos !
Por lo que se observa en el ECG y que ustedes van a decir fue que se decidió su traslado a la guardia.
 |
| Click en la imagen para ampliar .- |
En el trazo se ve muy poco de aVF, lo dejo acá bien:
 |
| Click en la imagen para ampliar .- |
La partecita que se ve arriba corresponde a DIII y como bien puse, abajo esta AVF, les dejo acá una visión más cercana de V2:
 |
| Click en la imagen para ampliar .- |
Bueno, con todos estos datos, y las imágenes más claras que el ECG completo de arriba, pueden decir diagnóstico y tratamiento,
Saludos !
miércoles, 7 de agosto de 2013
Nuevo caso clínico: 90 años
Se trata de un varón de 90 años de edad que comienza su enfermedad actual 5 horas previas al ingreso con dolor precordial que lo despierta por la noche, de 20 minutos de duración, irradiado a dorso, intensidad 9/10, sin otros síntomas asociados.
A su ingreso se lo constata normotenso, lúcido, con ingurgitación yugular 3/3, reflujo hepatoyugular, soplo sistólico 2/6 sin irradiación, crepitantes bibasales y pulsos periféricos disminuídos.
Se indica ECG que muestra lo siguiente:
Puse solo V2 y V5, pero el patrón que se ve es idéntico en V1 a V5 (solo quería que lo aprecien bien).
Pregunto ¿Que es lo que se ve? ¿Qué indicarían de ser posible? ¿Cual sería el tto farmacológico adecuado para este paciente ?
Continúo:
El paciente fue tratado con lo que ustedes van a decir, fue internado en unidad coronria y a las cinco horas de ingresado presenta lo siguiente:
¿Cómo se llama lo que pueden ver en el trazo? ¿Por que puede haber presentado dicha arritmia? ¿Que tratamiento harían?
Saludos y espero las respuestas !
A su ingreso se lo constata normotenso, lúcido, con ingurgitación yugular 3/3, reflujo hepatoyugular, soplo sistólico 2/6 sin irradiación, crepitantes bibasales y pulsos periféricos disminuídos.
Se indica ECG que muestra lo siguiente:
 |
| Click en la imagen para ampliar .- |
Puse solo V2 y V5, pero el patrón que se ve es idéntico en V1 a V5 (solo quería que lo aprecien bien).
Pregunto ¿Que es lo que se ve? ¿Qué indicarían de ser posible? ¿Cual sería el tto farmacológico adecuado para este paciente ?
Continúo:
El paciente fue tratado con lo que ustedes van a decir, fue internado en unidad coronria y a las cinco horas de ingresado presenta lo siguiente:
 |
| Click en la imagen para ampliar .- |
¿Cómo se llama lo que pueden ver en el trazo? ¿Por que puede haber presentado dicha arritmia? ¿Que tratamiento harían?
Saludos y espero las respuestas !
martes, 16 de julio de 2013
Diferencias entre IAM, pericarditis aguda y repolarización precoz.
sábado, 13 de julio de 2013
Caso clínico: 'Mujer de 80 años'
miércoles, 10 de julio de 2013
Hernia hiatal
La hernia de hiato es el paso de una parte del estómago hacia la cavidad torácica a través del hiato esofágico del diafragma.
La hernia hiatal por deslizamiento es aquella en la que la unión gastro esofágica y el fondo gástrico se deslizan hacia arriba; se debe a la debilidad de los ligamentos situados entre la unión gastroesofágica y el diafragma, a contracción longitudinal del esófago o a aumento de la presión intraabdominal. Estas hernias se ven con facilidad en estudios baritados si se hace aumentar la presión intraabdominal. Su incidencia se eleva con la edad; en el sexto decenio de la vida su prevalencia oscila en torno al 60%.
La hernia paraesofágica es aquella en la que la unión gastroesofágica permanece en su posición normal mientras que una parte del estómago se hernia por detrás de ella através del hiato esofágico. Una hernia paraesofágica y una mixta (paraesofágica y por deslizamineto) puede incancerarse y estrangularse, originando un cuadro de dolor torácico agudo, disfagia y masa mediastínica que exige tratamiento quirúrgico rápido.
Una bolsa gástrica herniada puede causar disfagia y ser la localización de gastritis y ulceración, con pérdida crónica de sangre. Las hernias paraesofágicas grandes deben ser operadas pero las hernias hiatales por deslizamientos depende de la sintomatología que presente.
Quiero aclarar algo: la cirugía de una hernia hiatal es muy operador dependiente, es decir, el cirujano tiene que tener mucha experiencia. Por eso buena parte de los gastroenterólogos no recomiendan la cirugía salvo que la molestia sea excesiva, por el alto índice de recidivas. Se la puede controlar con 40 mg diarios de pantoprazol, que es el equivalente a 30 de lansoprazol y 20 de omeprazol, todos inhibidores de la bomba de protones (IBP) y por consiguiente de la secreción de ácido clorhidríco.
 |
| Click en la imagen para ampliar .- |
La hernia paraesofágica es aquella en la que la unión gastroesofágica permanece en su posición normal mientras que una parte del estómago se hernia por detrás de ella através del hiato esofágico. Una hernia paraesofágica y una mixta (paraesofágica y por deslizamineto) puede incancerarse y estrangularse, originando un cuadro de dolor torácico agudo, disfagia y masa mediastínica que exige tratamiento quirúrgico rápido.
Una bolsa gástrica herniada puede causar disfagia y ser la localización de gastritis y ulceración, con pérdida crónica de sangre. Las hernias paraesofágicas grandes deben ser operadas pero las hernias hiatales por deslizamientos depende de la sintomatología que presente.
Quiero aclarar algo: la cirugía de una hernia hiatal es muy operador dependiente, es decir, el cirujano tiene que tener mucha experiencia. Por eso buena parte de los gastroenterólogos no recomiendan la cirugía salvo que la molestia sea excesiva, por el alto índice de recidivas. Se la puede controlar con 40 mg diarios de pantoprazol, que es el equivalente a 30 de lansoprazol y 20 de omeprazol, todos inhibidores de la bomba de protones (IBP) y por consiguiente de la secreción de ácido clorhidríco.
Que estos fármacos pueden causar adenocarcinomas gástricos es un MITO ya que no se ha reportado UN solo caso en humanos desde que ellos existen, solo se ha visto en ratas.
Además de estos fármacos se pueden tomar otras medidas para reducir el reflujo gastro esofágico como evitar comidas pesadas o abundantes, no acostarse inmediatamente depsués de una comida, o ponerle tacos a la cabecera de la cama de 30 cm de alto.
Fuente: Harrison, “Principios de Medicina Interna”. Editores: Dennis L.Kassper, Anthony S. Fauci, Dan L. Longo, Eugene Braunwlad, Stephen L. Hauser, J. Larry Jameson. Y un poco de información de la rotación 'Digestivo' de medicina interna.
Además de estos fármacos se pueden tomar otras medidas para reducir el reflujo gastro esofágico como evitar comidas pesadas o abundantes, no acostarse inmediatamente depsués de una comida, o ponerle tacos a la cabecera de la cama de 30 cm de alto.
martes, 9 de julio de 2013
Bloqueos bifasciculares
El bloqueo bisfacicular, significa, como su nombre lo indica que están bloqueados dos fascículos de las ramas del haz de Hiss. El término hace referencia al bloqueo completo o incompleto de una rama asociado al hemibloqueo de una de las divisiones de la rama izquierda del Haz de Hiss. En caso que esté bloqueda la división anterior y la posterior de la rama izquierda (es decir, en caso de hemibloqueo anterior asociado a hemibloqueo posterior) estamos ante un bloqueo de rama izquierda (vean en el tema “Bloqueos de rama” y “Hemibloqueos”). Por este motivo el bloqueo bifascicular en general hace referencia al bloqueo de rama derecha asociado a un hemibloqueo anterior o posterior (del haz de la rama izquierda, claro).
Un bloqueo de ambos, el haz de la rama derecha asociado a un bloqueo de rama izquierda es un bloqueo auriculo ventricular (BAV) completo. También es un bloqueo AV completo el bloqueo de rama derecha asociado a un bloqueo de ambas divisiones de la rama izquierda. Como vimos en el tema “bloqueos auriculo ventriculares” esta entidad, el bloqueo AV completo o de tercer grado, es muy delicada ya que el estímulo ventricular lo mantiene solo un foco del ventrículo a frecuencias muy lentas y es indicación de marcapasear al paciente que padece la patología.
Adjunto imagen esquemática del Dubin.
Como dato importante quería remarcar que ante la presencia de un bloqueo completo de rama derecha asociado a un hemibloqueo anterior hay que pensar en enfermedad de chagas debido a que es la alteración de la conducción más frecuente en esta patología si bien no es patognomónica de la misma.
Un bloqueo de ambos, el haz de la rama derecha asociado a un bloqueo de rama izquierda es un bloqueo auriculo ventricular (BAV) completo. También es un bloqueo AV completo el bloqueo de rama derecha asociado a un bloqueo de ambas divisiones de la rama izquierda. Como vimos en el tema “bloqueos auriculo ventriculares” esta entidad, el bloqueo AV completo o de tercer grado, es muy delicada ya que el estímulo ventricular lo mantiene solo un foco del ventrículo a frecuencias muy lentas y es indicación de marcapasear al paciente que padece la patología.
Adjunto imagen esquemática del Dubin.
 |
| Click en la imagen para ampliar .- |
Como dato importante quería remarcar que ante la presencia de un bloqueo completo de rama derecha asociado a un hemibloqueo anterior hay que pensar en enfermedad de chagas debido a que es la alteración de la conducción más frecuente en esta patología si bien no es patognomónica de la misma.
domingo, 7 de julio de 2013
Caso clínico 'Junio'
martes, 2 de julio de 2013
Caso clinico 'Rápido II'
Caso clínico 'ACO'
Se trata de una paciente de 85 años de edad que comienza su enfermedad actual cinco horas atrás presentando pérdida del tono postural asociado a pérdida de la conciencia.
La apciente además refiere episodios de mareos desde hace dos años.
Adjunto una copia del ECG de ingreso. Disculpas por la poca claridad con la que se ven algunas derivaciones, pero alcanza para decir la patología de la cual se trata:
¿Que patología se ve en el ECG? ¿Puede haber sido causa de lo que le ocurrió a la paciente ?
Saludos !
La apciente además refiere episodios de mareos desde hace dos años.
Adjunto una copia del ECG de ingreso. Disculpas por la poca claridad con la que se ven algunas derivaciones, pero alcanza para decir la patología de la cual se trata:
 |
| Click en la imagen para ampliar .- |
¿Que patología se ve en el ECG? ¿Puede haber sido causa de lo que le ocurrió a la paciente ?
Saludos !
sábado, 29 de junio de 2013
Reflujo gastroesofágico (RGE)
Bueno, hace un tiempo escribí esto en un foro de salud al cual pertenecía y ya que amplié el blog de ECG hacia medicina general me parece interesante tocar el tema acá ya que la prevalencia del RGE en la población general es elevada como veremos a continuación:
El RGE es uno de los trastornos digestivos más prevalentes. Estudios poblacionales muestran que hasta el 15% de los individuos presentan pirosis al menos una vez a la semana. Los síntomas son producidos por el reflujo de ácido gástrico y otros contenidos del estómago hacia el esófago.
Fisiopatología
Los mecanismos antirreflujo normales son el EEI, diafragma crural y localización anatómica de la unión gastresofágica por debajo del hiato diafragmático. El reflujo solo ocurre cuando se pierde el gradiente de presión entre el EEI y el estómago por descenso transitorio o sostenido de la presión del EEI. Las causas secundarias de incompentencia del EEI son enfermedades (como la esclerodermia, miopatía asociada a pseudoobstrucción crónica intestinal, tabaquismo), embarazo, fármacos anticolinérgicos y relajantes de la fibra muscular lisa, destrucción quirúrgica del EEI y esofagitis.
Existe más probabilidad de RGE en las siguientes circunstancias: 1) al aumentar el volumen gástrico (después de las comidas, obstrucción pilórica, o Smes de éstasis gástrica y estados de hipersecreción ácida). 2) cuando el contenido gástrico está situado cerca de la unión gastroesofágica (decúbito, inclinación hacia adelante, hernia hiatal) 3) cuando aumenta la presión gástrcia (embarazo, obesidad, ascitis, usar cinturones muy ajustados).
La exposición del esófago al ácido refluído se corresponde con el posible daño de la mucosa. Este ácido es neutralizado por la saliva, por lo tanto, la alteración de la secreción salival también incrementa el tiempo de exposición del esófago al ácido. Si el material refluido llega hasta el esófago cervical y supera el esfinter esofágico superior (EES), puede penetrar en faringe, laringe y tráquea.
La esofagitis por reflujo es una complicación del RGE que ocurre cuando las defensas normales de la mucosa son incapaces de contrarestar el efecto del daño producido por el ácido, la pepsina o la bilis que refluyen. En la enfermedad por reflujo no erosivo puede ser normal o verse un eritema leve. Si es erosiva se ve daño de la mucosa, enrojecimiento, friabilidad, hemorragias, úlceras lineales superficiales y exudados en dicha capa.
La estenosis péptica ocurre en alrededor del 10% de los pacientes con esofagitis por reflujo no tratada y es consecuencia de la fibrosis y produce constricción de la luz esofágica.
La esofagitis erosiva puede causar sangrado y cicatrizar mediante metaplasia intestinal (esófago de Barret), lo que constituye un facor de riesgo de adenocarcinoma.
Manifestaciones clínicas
Diagnóstico
Se elabora facilmente con base en los datos de la anamnesis. El enfoque diagnóstico para el RGE se divide en tres categorías:
1) Demostración de la lesión mucosa
2) Demostración y cuantificación del reflujo
3) Definición del mecanismno fisiopatológico
La lesión de la mucosa se comprueba por medio de un estudio radiológico con bario, esofagoscopía, y biopsia mucosa.
Un tratamiento de prueba con con un ihnibidor de la bomba de protones (IBP) como omeprazol 40 mg cada 12 has por una semana apoya con claridad el diagnóstico de RGE.
La demostración y la cuantificación del reflujo, de ser necesaria se realiza mediante un registro ambulatorio continuo del pH esofágico. Y este es necesario únicamente cuando no es claro el cuadro clínico del paciente.
La definición del mecanismno fisiopatológico del RGE es a veces necesaria para tomar decisiones terapeúticas, como la de realizar una intervención quirúrgica antirreflujo. Los estudios de la motilidad esofágica pueden proporcionar información cuantitativa util sobre la competencia del EEI y la función motora esofágica.
Tratamiento
Los objetivos del mismo son aliviar los síntomas, lograr la cura de la esofagitis erosiva, y evitarcomplicaiones. En casos benignos las medidas incluyen perder peso, dormir con la cabecera de la cama inclinada a 10 o 15 cm (para esto se ponen dos tacos de esa altura en las patas de la cabecera, es muy imoprtante) y eliminar factores que incementen la presión intraabdominal. Se debe evitar el tabaco y alimentos grasosos, café, chocolate, alcohol, menta, jugo de naranja, y algunos medicamentos (como bloqueantes cálcicos). Es importante también no ingerir grandes cantidades de lìquidos con las comidas. En casos leves quizás alcancen cambios de hábitos de vida y el uso de antisecretorios. Para el alivio sintomático son eficaces los agentes que bloquean los receptores H2 (ej. Ranitidina 150 mg dos veces al día). Los IBP son más eficaces para el alivio de los síntomas y son los fármacos de uso común.
El tratamineto con IBP durante ocho semanas cura la esofagitis por reflujo en un 90% de los casos, aunque su uso puede continuar indefinidamente. En casos refractarios se puede duplicar la dosis y administrarla dos veces al día antes de las comidas. Los efectos adversos son mínimos. La supresión intensiva de ácido origina hipergastrinemia pero NO agrava el peligro de tumores ni de carcinomas. El tratamineto disminuye la absorción de Vit B12.
Como alternativa en individuos que necesitan por largo tiempo IBP en altas dosis puede considerarse la cirugía antireflujo. (Recordemos que esta es muy operador dependiente). Los candidatos ideales son aquellos en los que estudios de motilidad indican persistencia de presión inadecuada del EEI pero contracciones peristálticas normales en el cuerpo del esófago.
Fuente: Harrison, “Principios de Medicina Interna”. Editores: Dennis L.Kassper, Anthony S. Fauci, Dan L. Longo, Eugene Braunwlad, Stephen L. Hauser, J. Larry Jameson
El RGE es uno de los trastornos digestivos más prevalentes. Estudios poblacionales muestran que hasta el 15% de los individuos presentan pirosis al menos una vez a la semana. Los síntomas son producidos por el reflujo de ácido gástrico y otros contenidos del estómago hacia el esófago.
 |
| Click en la imagen para ampliar .- |
Los mecanismos antirreflujo normales son el EEI, diafragma crural y localización anatómica de la unión gastresofágica por debajo del hiato diafragmático. El reflujo solo ocurre cuando se pierde el gradiente de presión entre el EEI y el estómago por descenso transitorio o sostenido de la presión del EEI. Las causas secundarias de incompentencia del EEI son enfermedades (como la esclerodermia, miopatía asociada a pseudoobstrucción crónica intestinal, tabaquismo), embarazo, fármacos anticolinérgicos y relajantes de la fibra muscular lisa, destrucción quirúrgica del EEI y esofagitis.
Existe más probabilidad de RGE en las siguientes circunstancias: 1) al aumentar el volumen gástrico (después de las comidas, obstrucción pilórica, o Smes de éstasis gástrica y estados de hipersecreción ácida). 2) cuando el contenido gástrico está situado cerca de la unión gastroesofágica (decúbito, inclinación hacia adelante, hernia hiatal) 3) cuando aumenta la presión gástrcia (embarazo, obesidad, ascitis, usar cinturones muy ajustados).
La exposición del esófago al ácido refluído se corresponde con el posible daño de la mucosa. Este ácido es neutralizado por la saliva, por lo tanto, la alteración de la secreción salival también incrementa el tiempo de exposición del esófago al ácido. Si el material refluido llega hasta el esófago cervical y supera el esfinter esofágico superior (EES), puede penetrar en faringe, laringe y tráquea.
La esofagitis por reflujo es una complicación del RGE que ocurre cuando las defensas normales de la mucosa son incapaces de contrarestar el efecto del daño producido por el ácido, la pepsina o la bilis que refluyen. En la enfermedad por reflujo no erosivo puede ser normal o verse un eritema leve. Si es erosiva se ve daño de la mucosa, enrojecimiento, friabilidad, hemorragias, úlceras lineales superficiales y exudados en dicha capa.
La estenosis péptica ocurre en alrededor del 10% de los pacientes con esofagitis por reflujo no tratada y es consecuencia de la fibrosis y produce constricción de la luz esofágica.
La esofagitis erosiva puede causar sangrado y cicatrizar mediante metaplasia intestinal (esófago de Barret), lo que constituye un facor de riesgo de adenocarcinoma.
Manifestaciones clínicas
- Regurgitación de material ácido en la boca y pirosis
- Tos crónica, broncoconstricción, faringitis, laringitis, bronquitis o neumonía.
- Ronquera matutina
- Neumonitis por aspiración fibrosis pulmonar o asma crónica (todos por aspiración pulmonar repetitiva)
- Dolor de tipo anginoso o dolor torácico atípico en algunos pacientes
- Disfagia persistente (que sugiere el desarrollo de una estenosis péptica)Una disfagia rápidamente progresiva con pérdida de peso puede indicar el desarrollo de un adenocarcinoma sobre un esófago de Barret.
- Muchos pacientes con RGE se mantienen asintomáticos o se automedican, por lo que no solicitan asistencia médica hasta que aparece una complicación.
Diagnóstico
Se elabora facilmente con base en los datos de la anamnesis. El enfoque diagnóstico para el RGE se divide en tres categorías:
1) Demostración de la lesión mucosa
2) Demostración y cuantificación del reflujo
3) Definición del mecanismno fisiopatológico
La lesión de la mucosa se comprueba por medio de un estudio radiológico con bario, esofagoscopía, y biopsia mucosa.
Un tratamiento de prueba con con un ihnibidor de la bomba de protones (IBP) como omeprazol 40 mg cada 12 has por una semana apoya con claridad el diagnóstico de RGE.
La demostración y la cuantificación del reflujo, de ser necesaria se realiza mediante un registro ambulatorio continuo del pH esofágico. Y este es necesario únicamente cuando no es claro el cuadro clínico del paciente.
La definición del mecanismno fisiopatológico del RGE es a veces necesaria para tomar decisiones terapeúticas, como la de realizar una intervención quirúrgica antirreflujo. Los estudios de la motilidad esofágica pueden proporcionar información cuantitativa util sobre la competencia del EEI y la función motora esofágica.
Tratamiento
Los objetivos del mismo son aliviar los síntomas, lograr la cura de la esofagitis erosiva, y evitarcomplicaiones. En casos benignos las medidas incluyen perder peso, dormir con la cabecera de la cama inclinada a 10 o 15 cm (para esto se ponen dos tacos de esa altura en las patas de la cabecera, es muy imoprtante) y eliminar factores que incementen la presión intraabdominal. Se debe evitar el tabaco y alimentos grasosos, café, chocolate, alcohol, menta, jugo de naranja, y algunos medicamentos (como bloqueantes cálcicos). Es importante también no ingerir grandes cantidades de lìquidos con las comidas. En casos leves quizás alcancen cambios de hábitos de vida y el uso de antisecretorios. Para el alivio sintomático son eficaces los agentes que bloquean los receptores H2 (ej. Ranitidina 150 mg dos veces al día). Los IBP son más eficaces para el alivio de los síntomas y son los fármacos de uso común.
El tratamineto con IBP durante ocho semanas cura la esofagitis por reflujo en un 90% de los casos, aunque su uso puede continuar indefinidamente. En casos refractarios se puede duplicar la dosis y administrarla dos veces al día antes de las comidas. Los efectos adversos son mínimos. La supresión intensiva de ácido origina hipergastrinemia pero NO agrava el peligro de tumores ni de carcinomas. El tratamineto disminuye la absorción de Vit B12.
Como alternativa en individuos que necesitan por largo tiempo IBP en altas dosis puede considerarse la cirugía antireflujo. (Recordemos que esta es muy operador dependiente). Los candidatos ideales son aquellos en los que estudios de motilidad indican persistencia de presión inadecuada del EEI pero contracciones peristálticas normales en el cuerpo del esófago.
Quiero recordarles que pueden dejar preguntas como comentarios si queda alguna duda en los temas tratados.
Choice Nro. 5 (ECG)
Se denomina taquicardia ventricular sostenida a aquella que:
a) Dura menos de quince segundos.
b) Dura más de una hora.
c) Cualquier taquicardia ventricular de por si es sostenida
d) Dura más de 30 segundos.
Saludos !
a) Dura menos de quince segundos.
b) Dura más de una hora.
c) Cualquier taquicardia ventricular de por si es sostenida
d) Dura más de 30 segundos.
Saludos !
miércoles, 26 de junio de 2013
Arritmias inducidas por el ejercicio
Las arritmias cardíacas inducidas por el ejercicio que ocurren durante o después del esfuerzo físico tienen diferentes consecuencias que van desde palpitaciones, mareos, síncope, angina, infarto agudo de miocardio, insuficiencia cardíaca congestiva hasta la misma muerte súbita. Este tipo de arritmias pueden observarse en pacientes propensos a la isquemia miocárdica aunque también pueden ocurrir en individuos sanos de cualquier edad. En este último grupo las arritmias suelen ser benignas aunque puede darse el caso de arritmias malignas debido a anormalidades eléctricas o estructurales adquiridas (ej. inducidas por drogas) o congénitas (ej. síndrome de QT largo congénito o displasia arritmogénica del ventrículo derecho).
Manifestaciones clínicas
Con el ejercicio se pueden desencadenar diferentes tipos de arritmias entre ellas tenemos:
- Taquicardias ventriculares (Polimórficas, monomórficas)
 |
| Click en la imagen para ampliar .- |
Manifestaciones clínicas
Con el ejercicio se pueden desencadenar diferentes tipos de arritmias entre ellas tenemos:
- Taquicardias ventriculares (Polimórficas, monomórficas)
- Fibrilación ventricular
- Taquicardias supraventriculares
- Fibrilación auricular
- Flutter o aleteo auricular
- Bradicardia sinusal
- Paro sinusal
Todos los temas anteriores han sido desarrollados y los pueden leer haciendo click en el nombre de la patología .
Con respecto a las contracciones auriculares o ventriculares prematuras inducidas por el ejercicio no suelen tener significación pronóstica si bien cabe destacar que una contracción auricular prematura o contracción ventricular prematura puede iniciar un episodio de taquiarritmia sostenida o no sostenida. En general, las taquicardias ventriculares conllevan un pronóstico peor que las supraventriculares. Aparte de la frecuente asociación con enfermedades estructurales cardíacas, es menos probable que las taquiarritmias ventriculares se puedan tratar con terapia farmacológica y cateter de ablación, en comparación con las supraventriculares.
Menos apreciado es el hecho que el ejercicio, paradójicamente, puede inducir bradiarritmias tales como paro sinusal y bloqueos auriculo-ventriculares.
Tratamiento
La farmacoterapia con betabloqueantes sigue siendo la columna vertebral de la prevención de las arritmias inducidas por el ejercicio.
En pacientes con isquemia miocárdica activa debido a cardiopatía isquémica, es esencial llegar hasta la revascularización con angioplastía coronaria transluminal percutánea con o sin endoprótesis o a la cirugía de derivación con puente aortocoronario. En pacientes con FEV comprometida la optimización de la hemodinámica y del balance de electrolitos séricos es de capital importancia. Estos pacientes si no tienen contraindicaciones suelen requerir terapia con diuréticos, reducción de la poscarga con un IECA y/o un bloqueante del receptor AT1 de angiotensina II y dosis bajas de betabloqueantes, control de la hipertensión y corrección quirúrgica de defectos valvulares si los hubiera.
En pacientes con taquicardia ventricular monomórfica idiopática, además de betabloqueantes, puede ser efectivo el verapamilo para suprimir la arritmia. La ablación con cateter de radiofrecuencia es altamente efectiva (>80%) para abolir la TV idiopática monomórfica, el flutter auricular, la taquicardia auricular y la taquicardia del NAV con reentrada.
Por último, la implantación de un cardioversosr/desfibrilador debe ser recomendadas en pacientes con taquiarritmias ventriculares que no son adecuados para ablación con cateter de radiofrecuencia, independientemente de la presencia o ausencia de enfermedad estructural cardíaca.
- Taquicardias supraventriculares
- Fibrilación auricular
- Flutter o aleteo auricular
- Bradicardia sinusal
- Paro sinusal
Todos los temas anteriores han sido desarrollados y los pueden leer haciendo click en el nombre de la patología .
Con respecto a las contracciones auriculares o ventriculares prematuras inducidas por el ejercicio no suelen tener significación pronóstica si bien cabe destacar que una contracción auricular prematura o contracción ventricular prematura puede iniciar un episodio de taquiarritmia sostenida o no sostenida. En general, las taquicardias ventriculares conllevan un pronóstico peor que las supraventriculares. Aparte de la frecuente asociación con enfermedades estructurales cardíacas, es menos probable que las taquiarritmias ventriculares se puedan tratar con terapia farmacológica y cateter de ablación, en comparación con las supraventriculares.
Menos apreciado es el hecho que el ejercicio, paradójicamente, puede inducir bradiarritmias tales como paro sinusal y bloqueos auriculo-ventriculares.
Tratamiento
La farmacoterapia con betabloqueantes sigue siendo la columna vertebral de la prevención de las arritmias inducidas por el ejercicio.
En pacientes con isquemia miocárdica activa debido a cardiopatía isquémica, es esencial llegar hasta la revascularización con angioplastía coronaria transluminal percutánea con o sin endoprótesis o a la cirugía de derivación con puente aortocoronario. En pacientes con FEV comprometida la optimización de la hemodinámica y del balance de electrolitos séricos es de capital importancia. Estos pacientes si no tienen contraindicaciones suelen requerir terapia con diuréticos, reducción de la poscarga con un IECA y/o un bloqueante del receptor AT1 de angiotensina II y dosis bajas de betabloqueantes, control de la hipertensión y corrección quirúrgica de defectos valvulares si los hubiera.
En pacientes con taquicardia ventricular monomórfica idiopática, además de betabloqueantes, puede ser efectivo el verapamilo para suprimir la arritmia. La ablación con cateter de radiofrecuencia es altamente efectiva (>80%) para abolir la TV idiopática monomórfica, el flutter auricular, la taquicardia auricular y la taquicardia del NAV con reentrada.
Por último, la implantación de un cardioversosr/desfibrilador debe ser recomendadas en pacientes con taquiarritmias ventriculares que no son adecuados para ablación con cateter de radiofrecuencia, independientemente de la presencia o ausencia de enfermedad estructural cardíaca.
Caso clínico 'Documentado'
El siguiente trazo corresponde a un paciente de 46 años que presentó opresión torácica subesternal seguida por lo que se puede ver en las derivaciones II, V2 y V5 durante una prueba de esfuerzo graduado:
¿Cual es la alteración que puede observarse?
¿Indicarían algún otro estudio para este paciente? ¿Por qué?
Saludos !
 |
| Click en la imagen para ampliar .- |
¿Cual es la alteración que puede observarse?
¿Indicarían algún otro estudio para este paciente? ¿Por qué?
Saludos !
martes, 25 de junio de 2013
Caso clínico: 'Insostenible'
lunes, 24 de junio de 2013
Introducción a anemias
La anemia la definimos por la disminución de la masa eritrocitaria. En la práctica clínica, nos encontramos en presencia de una anemia cuando hay una disminución del volumen de glóbulos rojos medido en un hemograma, el hematocrito y la concentración de hemoglobina (Hb).
Los valores normales de Hb son: 14 - 16 g/dL en el hombre y 12 - 14 g/dL en la mujer. Así si una persona tiene valores de hemoglobina inferiores a los mencionados diremos que esta se encuentra anémica.
Antes de compartir un cuadro con las causas más importantes de anemia quería abordar dos conceptos importantes dentro del análisis de las anemias: el hematocrito y los índices hematimétricos.
No existe evidencia suficiente para recomendar o no el rastreo en la población adulta asintomática. La excepción es la mujer embarazada (recomendación tipo C). A la misma se le indica dosaje de Hb en la primer visita de control a su obstetra.
¿Qué es el hematocrito (Hto)?
Es la relación porcentual entre el volumen globular y la volemia. Es decir, lo vamos a ver expresado como porcentaje (%). Cuando hablamos de volumen globular se incluyen tanto eritrocitos, leucocitos y plaquetas.
El valor normal del Hto es de 41-48 % en varones y de 36 - 41 % en las mujeres.
Quiero aclarar en este punto que tomo como valores de referencia los del Departamento de bioquímica clínica del Hospital de clínicas ya que pueden variar de un laboratorio a otro.
¿Que son los índices hematimétricos?
Son parámetros que relacionan el hematocrito, la hemoglobina y el número de eritrocitos. Así tenemos:
1. El volumen corpuscular medio (VCM).
2. La hemoglobina corpuscular media (HCM).
3. La concentración de hemoglobina corpuscular media (CHCM).
¿Qué es el VCM?
Es un índice hematimétrico que indica la media del volumen individual de los eritrocitos. Es decir, hace referencia al tamaño promedio de los mismos. Se mide en femtolitros (fL) y su valor normal es de 90+/-5 fL.
¿Por que es importante conocer el VCM?
La importancia de conocer este índice, radica en que de acuerdo a su valor vamos a clasificar a las anemias en tres grandes grupos: microcíticas, normocíticas y macrocíticas, teniendo cada una de ellas diferentes orígenes y por lo tanto diferentes enfoques terapeúticos.
¿Que es la Hemoglobina corpuscular media (HCM) ?
Este índice nos dice la cantidad de Hb que hay en un glóbulo rojo (es decir es el cociente Hb/Nro. de eritrocitos) y es importante conocer sus valores ya que nos va a indicar si una anemia es hipocrómica, normocrómica o hipercrómica. Se mide en picogramos (pg) y su valor normal es de 29-32 pg.
¿Qué es la concentración de hemoglobina corpuscular media?
Es la relación entre la hemogloblina y el hematocrito (Hb/Hto). Su valor normal es de 32 - 36 g/dL. Hablaremos de este índice a medida que desarrollemos diferentes tipos de anemias.
Por último diremos que el RDW calcula los diferentes tamaños de los glóbulos rojos en un volumen de muestra de sangre, se expresa en porcentaje y su valor normal es de 12 - 15%.
Teniendo en cuenta los conceptos mencionados anteriormente incluyo un cuadro con las causas más importantes de anemia:
 |
| Click en la imagen para ampliar .- |
Aproximación diagnóstica: cuando sabemos que un paciente presenta anemia, debemos mirar el VCM ya que es sobre la base del mismo que se iniciaran diferentes estudios específicos que vamos a tratar más adelante.
Suele pasar que nos encontramos con un laboratorio que solo tiene el valor de Hb y Hto y si estos son bajos podemos hacer el diagnóstico de anemia, pero no de que tipo por lo más adecuado en estos casos es pedir índices hematimétricos y dosaje de ferritina ya que la anemia ferropénica es la causa más freceunte de anemia en la población general.
Choice Nro. 4 (ECG)
¿En cual de las siguientes patologías puede observarse DEPRESIÓN del segmento PR?
a) Repolarización precoz
b) Bloqueo AV de primer grado
c) Bloqueo AV completo
d) Bloqueo de rama derecha
a) Repolarización precoz
b) Bloqueo AV de primer grado
c) Bloqueo AV completo
d) Bloqueo de rama derecha
domingo, 23 de junio de 2013
Síndrome del QT largo (SQTL)
El Síndrome QT Largo es una anomalía del sistema eléctrico del corazón que involucra la repolarización ventricular. El valor normal del intervalo QT es de 0,32 seg. - 0,44 seg. pero diferentes situaciones pueden hacer que dicho intervalo se prolongue en el tiempo ( > 0,44 seg) y dicha prolongación predisponga a severas arritmias como por ejemplo Torsada de pointes, un tipo particular de taquicardia ventricular (tratada anteriormente en la página) que pone al paciente frente al riesgo de padecer una fibrilación ventricular. En verdad para considerarlo prolongado, el intervalo QT debe durar mas de 0,48 seg. en mujeres o 0,47 seg. en hombres.
El Síndrome puede ser básicamente hereditario o adquirido.
La variedad adquirida del síndrome es debida a los efectos secundarios de determinados medicamentos.
Los síntomas son: síncope o, en su modo mas grave, la muerte repentina por paro cardíaco secundario a fibrilación ventricular. Es conveniente en un paciente joven que ha padecido un síncope sin una causa aparente, realizar un ECG y analizar el intervalo QT, y mas aún si hay una historia familiar que lo respalde (antecedentes de síncopes o muerte súbita en personas jóvenes dentro de la familia).
Si bien varias técnicas se han propuesto para medir el intervalo QT, la más popular es la fórmula de Bazzet, que lo que hace es calcular el QTc, es decir, corregido. Y esto es necesario, claro que si, ya que la fase de repolarización depende de la frecuencia cardíaca: en un paciente bradicárdico esta fase tiende a ser mas larga y en uno taquicárdico a ser mas corta.
La formula es la siguiente : QTc = QT / raíz cuadrada de RR.
Tratamiento: Los fármacos beta bloqueantes son la principal terapia para la mayoria de pacientes con Síndrome QT largo asintomático. . Puede requerirse la necesidad de implantar un marcapaso o un cardiodesfibrilador, asi como el uso de isoproterenol en pacientes que han desarrollado torsada de pointes para evitar recidivas).
Adjunto una imagen que ilustra lo descripto en el texto:
El Síndrome puede ser básicamente hereditario o adquirido.
La variedad adquirida del síndrome es debida a los efectos secundarios de determinados medicamentos.
Los síntomas son: síncope o, en su modo mas grave, la muerte repentina por paro cardíaco secundario a fibrilación ventricular. Es conveniente en un paciente joven que ha padecido un síncope sin una causa aparente, realizar un ECG y analizar el intervalo QT, y mas aún si hay una historia familiar que lo respalde (antecedentes de síncopes o muerte súbita en personas jóvenes dentro de la familia).
Si bien varias técnicas se han propuesto para medir el intervalo QT, la más popular es la fórmula de Bazzet, que lo que hace es calcular el QTc, es decir, corregido. Y esto es necesario, claro que si, ya que la fase de repolarización depende de la frecuencia cardíaca: en un paciente bradicárdico esta fase tiende a ser mas larga y en uno taquicárdico a ser mas corta.
La formula es la siguiente : QTc = QT / raíz cuadrada de RR.
Tratamiento: Los fármacos beta bloqueantes son la principal terapia para la mayoria de pacientes con Síndrome QT largo asintomático. . Puede requerirse la necesidad de implantar un marcapaso o un cardiodesfibrilador, asi como el uso de isoproterenol en pacientes que han desarrollado torsada de pointes para evitar recidivas).
Adjunto una imagen que ilustra lo descripto en el texto:
Resistencia a los antibióticos
Como sabemos los antibióticos (ATB) son fármacos que combaten o previenen diversas enfermedades de origen infeccioso. Son efectivos frente a diversos tipos de bacterias pero no tienen utilidad en la mayoría de catarros de vías aéreas superiores, gripes, y faringitis (en esta última donde es tan frecuente la automedicación con ATB se sabe que son causadas en un 80% por virus, no por bacterias, de ahí que no solo no sirva medicarse con ATB ante cualquiera de las situaciones expuestas sino que al hacerlo estamos generando resistencia al mismo).
El concepto de resistencia radica en la exposición repetida de microorganismos al mismo ATB. Es decir, al concluir un tratamiento antibiótico dejaremos las bacterias más resistentes, ya que habremos matado a las mas sensibles.
Dice la OMS: ' La resistencia es una consecuencia del uso de los antimicrobianos, y en particular de su abuso, y surge por mutación del microorganismo o adquisición de genes de resistencia.'
No voy a profundizar en la definición que da la OMS, ya que no es mi intención hablar de mecanismos de resistencia, es decir de como una determinada bacteria que en un momento podría ser destruida por un ATB al adquirir resistencia no.
Quise dedicarle en esta nueva etapa del blog, que se amplia hacia medicina general, unos párrafos al tema debido a que es algo que se puede prevenir y por lo tanto evitar y es cuestión de conciencia, si bien la problemática de la resistencia hoy en día es grave.
¿Por qué es grave?
Los microorganismos resistentes a los ATB no solo prolongan la duración de enfermedades (favoreciendo de este modo durante un período mayor de tiempo el contagio y como si fuese poco de bacterias resistentes), sino que pueden ocasionar la muerte de una persona. (Recuerden que el abuso de ATB es un mecanismo generador de resistencia. El típico ejemplo es quien dice: 'Me duele la garganta, ya compré amoxicilina', y lo más probable es que sea de origen viral ese dolor de garganta o esa faringitis (les recuerdo, solo el 20 % son de origen bacteriano) y por ende el ATB no va surtir el efecto esperado cuando lo que corresponde es ir a su médico para que le vea la garganta, lo revise, si es necesario haga un test rápido de fauces, donde en no más de 10 minutos se puede saber el origen viral o bacteriano.
Entre otras contras supone el eventual riesgo de retroceder a la era pre antibiótica, ya que, imaginen que si todas las bacterias que producen una determinada patología adquieren resistencia esa patología es intratable.
En cada patología existen fármacos de primera linea (o primera elección). Si un determinado microorganismo ha adquirido resistencia hay que utilizar los llamados fármacos de segunda línea para la misma patología que son más caros. Es decir encarece la asistencia.
Para terminar dejo datos de la OMS del año 2012:
Si bien es un problema multisectorial y así lo enfoca la OMS, NO se automedique, consulte a su médico .-
 |
| Click en la imagen para ampliar .- |
El concepto de resistencia radica en la exposición repetida de microorganismos al mismo ATB. Es decir, al concluir un tratamiento antibiótico dejaremos las bacterias más resistentes, ya que habremos matado a las mas sensibles.
Dice la OMS: ' La resistencia es una consecuencia del uso de los antimicrobianos, y en particular de su abuso, y surge por mutación del microorganismo o adquisición de genes de resistencia.'
No voy a profundizar en la definición que da la OMS, ya que no es mi intención hablar de mecanismos de resistencia, es decir de como una determinada bacteria que en un momento podría ser destruida por un ATB al adquirir resistencia no.
Quise dedicarle en esta nueva etapa del blog, que se amplia hacia medicina general, unos párrafos al tema debido a que es algo que se puede prevenir y por lo tanto evitar y es cuestión de conciencia, si bien la problemática de la resistencia hoy en día es grave.
¿Por qué es grave?
Los microorganismos resistentes a los ATB no solo prolongan la duración de enfermedades (favoreciendo de este modo durante un período mayor de tiempo el contagio y como si fuese poco de bacterias resistentes), sino que pueden ocasionar la muerte de una persona. (Recuerden que el abuso de ATB es un mecanismo generador de resistencia. El típico ejemplo es quien dice: 'Me duele la garganta, ya compré amoxicilina', y lo más probable es que sea de origen viral ese dolor de garganta o esa faringitis (les recuerdo, solo el 20 % son de origen bacteriano) y por ende el ATB no va surtir el efecto esperado cuando lo que corresponde es ir a su médico para que le vea la garganta, lo revise, si es necesario haga un test rápido de fauces, donde en no más de 10 minutos se puede saber el origen viral o bacteriano.
Entre otras contras supone el eventual riesgo de retroceder a la era pre antibiótica, ya que, imaginen que si todas las bacterias que producen una determinada patología adquieren resistencia esa patología es intratable.
En cada patología existen fármacos de primera linea (o primera elección). Si un determinado microorganismo ha adquirido resistencia hay que utilizar los llamados fármacos de segunda línea para la misma patología que son más caros. Es decir encarece la asistencia.
Para terminar dejo datos de la OMS del año 2012:
- ' Las infecciones causadas por microorganismos resistentes no responden al tratamiento ordinario, lo que trae como consecuencia una enfermedad prolongada y el riesgo de morir.
- Cada año se producen unos 440 000 casos nuevos de tuberculosis multirresistente que causan al menos 150 000 muertes.
- La resistencia a los antipalúdicos de la generación anterior, como la cloroquina o la sulfadoxina-pirimetamina, es generalizada en la mayoría de los países donde el paludismo es endémico.
- Un alto porcentaje de infecciones hospitalarias se debe a bacterias muy resistentes, como Staphylococcus aureus resistente a la meticilina. (SAMR).
- El uso inadecuado e irracional de los antimicrobianos crea condiciones favorables a la aparición, propagación y persistencia de microorganismos resistentes.'
Si bien es un problema multisectorial y así lo enfoca la OMS, NO se automedique, consulte a su médico .-
Caso clínico (ginecología)
sábado, 22 de junio de 2013
Choice Nro. 3
A la presencia de un latido sinusal seguido de una extrasístole ventricular, luego un latido sinusal y otra extrasístole ventricular, repitiéndose esta alternancia durante 30 segundos en un trazo electrocardiográfico se lo denomina:
a) Bigeminismo auricular de alta respuesta ventricular.
b) Trigeminismo ventricular.
c) Cuadrigeminismo ventricular.
d) Bigeminismo ventricular.
a) Bigeminismo auricular de alta respuesta ventricular.
b) Trigeminismo ventricular.
c) Cuadrigeminismo ventricular.
d) Bigeminismo ventricular.
Repolarización precoz
Como ya hemos mencionado el segmento S-T en el ECG representa el intervalo entre la despolarización y la repolarización ventricular, y es normalmente isoeléctrico. También hemos visto que diferentes patologías pueden causar elevación del mismo por encima de la línea isoeléctrica sin que esto necesariamente implique la existencia de una patología cardiovascular.
En este marco se destaca un fenómeno eléctrico: la repolarización precoz (RP).
No se conoce la etiología de la RP.
Los cambios electrocardiográficos de la RP, que son de tipo permanente, han sido bien establecidos, ocurriendo con una mayor frecuencia (hasta 75%) en las derivaciones precordiales derechas (V1-V4), seguidas por las de miembros (DI, DII, DIII y AVF) en un 30% de los casos, aunque en otras podrían igualmente estar presentes, del mismo modo en las primeras las alteraciones son más llamativas según todos los trabajos revisados al respecto .
Manifestaciones eléctricas de la RP (no todas deben estar presentes para hacer un correcto diagnóstico).
1-. Elevación del segmento S-T de un 1 mV (punto J) o más de forma cóncava que puede llegar hasta 5 mV y es independiente del tipo de derivación en que se encuentre (hallazgo que domina el patrón de RP).
2. Retardo o 'empastamiento' en la despolarización ventricular (complejo QRS, hacia el final
del mismo).
3. Ondas T altas y de amplitud mayor que las ordinarias con la característica de ser parcialmente asimétricas.
4. Depresión del segmento PR y/o acortamiento del mismo.
5. Duración incrementada del complejo QRS con transición abrupta de su morfología (frecuente en precordiales derechas).
6. Depresión recíproca del segmento S-T en AVR de 1 mm o más.
7. Aparición de ondas U en el ECG, sobre todo en precordiales (relativamente infrecuente).
8. Retorno del segmento S-T y el punto J a la línea isoeléctrica o por debajo con el ejercicio o mediante prueba de esfuerzo con recuperación parcial de la morfología de RP en la recuperación
tras el esfuerzo.
Imagen de un ECG que corresponde a un paciente con repolarización percoz (se muestran solo dos derivaciones, las mismas que las planteadas en el caso clínico: 'Peligroso o no ? ':
'El punto J es parte de la Repolarización Temprana o precoz, se pensaba que era una señal no patológica, pero recientemente se ha demostrado un incremento en la prevalencia de pacientes RT con una historia de fibrilación ventricular idiopática. Una investigación basada en un grupo de individuos Finlandeses demostró una ligero incremento de mortalidad cardiovascular asociado a RT. En el estudio de Tikkanen demostró la presencia de patrones de RT en las derivaciones inferiores estándares electro cardiográficas, este reporte está basado en población general de 10,864 sujetos de edad media con un incremento de riesgo de muerte súbita por causas cardiovasculares. Otro importante estudio (MONICA/KORA) basado en una población prospectiva, la RT localizadas en las derivaciones inferiores fueron asociada en un incremento de riego cardiaco y muerte súbita de manera significativa (2 a 4 veces) en individuos entre 35 y 54 años de edad. Sin embargo, no existen evidencia que muestren la presencia de la punto J de manera independiente como un factor de riesgo de la muerte súbita.'
Tipo 1, donde los patrones de RP predominan en las derivaciones precordiales laterales, su prevalencia entre atletas masculinos jóvenes es alta..
Tipo 2, estos muestran patrones de RP predominantemente en la derivaciones inferiores o ínfero-laterales.
Tipo 3 o Global, los patrones de RP se encuentran en las derivaciones inferiores, laterales y derivaciones precordiales derechas.
En este marco se destaca un fenómeno eléctrico: la repolarización precoz (RP).
No se conoce la etiología de la RP.
Los cambios electrocardiográficos de la RP, que son de tipo permanente, han sido bien establecidos, ocurriendo con una mayor frecuencia (hasta 75%) en las derivaciones precordiales derechas (V1-V4), seguidas por las de miembros (DI, DII, DIII y AVF) en un 30% de los casos, aunque en otras podrían igualmente estar presentes, del mismo modo en las primeras las alteraciones son más llamativas según todos los trabajos revisados al respecto .
Manifestaciones eléctricas de la RP (no todas deben estar presentes para hacer un correcto diagnóstico).
1-. Elevación del segmento S-T de un 1 mV (punto J) o más de forma cóncava que puede llegar hasta 5 mV y es independiente del tipo de derivación en que se encuentre (hallazgo que domina el patrón de RP).
2. Retardo o 'empastamiento' en la despolarización ventricular (complejo QRS, hacia el final
del mismo).
3. Ondas T altas y de amplitud mayor que las ordinarias con la característica de ser parcialmente asimétricas.
4. Depresión del segmento PR y/o acortamiento del mismo.
5. Duración incrementada del complejo QRS con transición abrupta de su morfología (frecuente en precordiales derechas).
6. Depresión recíproca del segmento S-T en AVR de 1 mm o más.
7. Aparición de ondas U en el ECG, sobre todo en precordiales (relativamente infrecuente).
8. Retorno del segmento S-T y el punto J a la línea isoeléctrica o por debajo con el ejercicio o mediante prueba de esfuerzo con recuperación parcial de la morfología de RP en la recuperación
tras el esfuerzo.
Imagen de un ECG que corresponde a un paciente con repolarización percoz (se muestran solo dos derivaciones, las mismas que las planteadas en el caso clínico: 'Peligroso o no ? ':
 |
| Click en la imagen para ampliar .- |
Antes de terminar quiero remarcar que se describen tres tipos de pacientes con repolarización precoz y que últimamente se está haciendo hincapié en relación a esta 'patente electrocardiográfica' con muerte súbita, si bien los trabajos hasta el día de la fecha son poco representativos.
En la página www.someec.com en un párrafo se cita:
Y los tipos de RP a los que me referían son los siguientes:
Tipo 2, estos muestran patrones de RP predominantemente en la derivaciones inferiores o ínfero-laterales.
Tipo 3 o Global, los patrones de RP se encuentran en las derivaciones inferiores, laterales y derivaciones precordiales derechas.
Como sea, queda mucho en el terreno de investigación de repolarización precoz.
Arritmias: video italiano imperdible !
Dejo este video para los que nunca lo vieron que explica de un modo altamente didáctico diferentes tipos de arritmias, bloqueos AV, bloqueos de rama. Temas que fueron tratados en este blog.
Saludos !
Saludos !
jueves, 20 de junio de 2013
Caso clínico 'Peligroso o no ? '
Buenas ! Después de mucho tiempo planteo un caso clínico para escuchar diferentes diagnósticos y opiniones.
Se trata de un varón de 38 años que consulta a su cardiólogo por presentar palpitaciones. Refiere que son 'de vez en cuando' pero cuando se presentan lo hacen de forma seguida y las refiere como 'molestas'.
En la misma consulta se le efectúa un ECG de 12 derivaciones de las que voy a subir solo V1 y V2. El ritmo es sinusal, la FC es normal, en el ECG no se presentó ectopía supraventricular ni ventricular.
Adjunto el ECG (recuerden que solo V1 y V2):
¿Cual es su diagnóstico? ¿Es peligrosa la patología que presenta? ¿Es realmente una patología o solo una patente electrocardiográfica sin importancia? ¿Solicitarían algún otro estudio? Si - no ¿Por qué?
Saludos y reactivamos el blog, señores !
Se trata de un varón de 38 años que consulta a su cardiólogo por presentar palpitaciones. Refiere que son 'de vez en cuando' pero cuando se presentan lo hacen de forma seguida y las refiere como 'molestas'.
En la misma consulta se le efectúa un ECG de 12 derivaciones de las que voy a subir solo V1 y V2. El ritmo es sinusal, la FC es normal, en el ECG no se presentó ectopía supraventricular ni ventricular.
Adjunto el ECG (recuerden que solo V1 y V2):
 |
| Click en la imagen para ampliar .- |
Saludos y reactivamos el blog, señores !
Eje eléctrico II
Buenas ! Después de casi tres meses que por diversos motivos no pude escribir vamos a explicar una manera muy práctica y sobre todo muy rápida de calcular aproximadamente el eje eléctrico en un ECG de 12 derivaciones mirando solo dos derivaciones. Para más detalles pueden leer todo el tema desarrollado y explicado sobre eje acá: Eje eléctrico.
Para hacerlo debemos mirar solo las derivaciones DI y aVF que como sabemos son perpendiculares. Así tenemos que si las dos son positivas el eje está en rango normal (entre 0° y + 90°), si no lo son, es decir, una es positiva y otra es negativa el eje por algún motivo estará desviado hacia la izquierda o hacia la derecha. Si DI es positiva pero aVF es negativa será hacia la izquierda, y si DI es negativa y aVF positiva estará desviado hacia la derecha. Y si las dos son negativas estará desviado hacia la derecha también, solo que un tanto más exagerada será esta desviación.
Ejemplificación con un ECG para sacar a golpe de vista si el eje es normal:
 |
| Click en la imagen para ampliar .- |
Como vemos en el ECG de arriba tanto DI como aVF son positivas, por lo tanto podemos afirmar que el eje eléctrico está entre 0° y +90°.
Para calcular el eje de un modo más exacto, como puse arriba, pueden leer el tema: Eje eléctrico.
Para terminar quiero aclarar que no existe ninguna situación patológica en la cual sea necesario calcular el eje de golpe de vista o lo más rápidamente posible (es decir ninguna emergencia), a diferencia de lo que ocurre con determinados tipos de taquicardia. Por ejemplo debemos saber reconocer bien la diferencia entre una taquicardia supraventricular de complejo ancho de una taquicardia ventricular, ya que esta última en corazones estructuralmente NO sanos pueden evolucionar a fibrilación ventricular y posterior asistolia. (En corazones sanos estructuralmente también pero es menos frecuente) y el tratamiento de ambas es diferente.
Saludos !
domingo, 24 de marzo de 2013
Caso clínico 'Dolor precordial'
jueves, 21 de marzo de 2013
Artefactos
Un artefacto en el ECG es cualquier interferencia con el trazado correcto. La presencia de artefactos y una mala técnica pueden generar errores diagnósticos.
Colocación de los electrodos: Linea basal oscilante (Hay mal contacto). Colocar alcohol o gel, corroborar el contacto con la piel, la presencia de vello también interfiere. La Limpieza previa de la piel y de los electrodos disminuye la resistencia eléctrica. También puede deberse al movimiento del paciente.
Sin contacto (No hay registro, y el paciente está vivo).
a) Normal
b) Overshooting: aguja muy laxa, las ondas se ven mas rápidas, mas estrechas, de mayor amplitud. Onda S positiva.
c) Overdamping: aguja muy apretada,ondas amortiguadas, mas lentas, anchas, menor voltaje.
Desaparecen las ondas S.(con los nuevos aparatos no se ven).
Temblor muscular: Puede ser debido a frío, estrés, o por una patología como parkinson, hipertiroidismo o temblor escencial, etc.
Dependerá del ambiente. Hablar con el paciente y pedirle que respire pausadamente en caso de estrés.
Se le puede indicar que coloque los brazos pegados al cuerpo, debajo de la cola. Esto disminuye mucho el temblor.
Hay que tener en cuenta: la colocación de los electrodos, la calibración y la posible existencia de artefactos.
Ejemplos:
1)
 |
| Click en la imagen para ampliar .- |
2)
| Click en la imagen para ampliar .- |
3)
 |
| Click en la imagen para ampliar .- |
b) Overshooting: aguja muy laxa, las ondas se ven mas rápidas, mas estrechas, de mayor amplitud. Onda S positiva.
c) Overdamping: aguja muy apretada,ondas amortiguadas, mas lentas, anchas, menor voltaje.
Desaparecen las ondas S.(con los nuevos aparatos no se ven).
4)
 |
| Click en la imagen para ampliar .- |
Interferencia por corriente alterna: hoy en día con los nuevos aparatos no es tan común, es la interferencia de la linea eléctrica. Si vemos algo semejante a este trazo debemos revisar el cable a tierra.
5)
 |
| Click en la imagen para ampliar .- |
Dependerá del ambiente. Hablar con el paciente y pedirle que respire pausadamente en caso de estrés.
Se le puede indicar que coloque los brazos pegados al cuerpo, debajo de la cola. Esto disminuye mucho el temblor.
Fuente: este tema fue abordado por la Dra. Patricia Vila - Se agradece su colaboración.
Caso clínico 'Lento, lento'
Choice Nro. 2
La repolarización de las aurículas no se ven en un ECG de 12 derivaciones porque:
a) Las aurículas no se repolarizan en condiciones fisiológicas.
b) La onda T (repolarización ventricular) se inscribe cuando la aurícula se repolariza.
c) Su amplitud es de 0,01 mV.
d) El complejo QRS se inscribe cuando la aurícula se repolariza.
Saludos .-
a) Las aurículas no se repolarizan en condiciones fisiológicas.
b) La onda T (repolarización ventricular) se inscribe cuando la aurícula se repolariza.
c) Su amplitud es de 0,01 mV.
d) El complejo QRS se inscribe cuando la aurícula se repolariza.
Saludos .-
martes, 19 de marzo de 2013
Onda P retrógrada
Quizás viendo casos que incluyen electrocardiogramas, hemos leído más de una vez lo siguiente: "onda P retrógrada".
La pregunta que cabe es: ¿Qué es la onda P retrógrada?
Normalmente el impulso eléctrico se genera en el nódulo sinusal y las aurículas se despolarizan hacia abajo y a la izquierda (se despolariza primero la aurícula derecha y después la aurícula izquierda). En consecuencia la inscripción de la onda P va a ser positiva en DII y negativa en aVR, ya que el vector de despolarización apunta hacia los polos positivos y negativos de dichas derivaciones.
Ahora, si por alguna patología se activase un foco ectópico que no siga el sentido de despolarización descripto y se iniciase por ejemplo en las cercanías del nódulo AV, lo que tendríamos es una despolarización "desde abajo hacia arriba" lo que daría origen a una onda P negativa, que puede estar precediendo, dentro o ser posterior al complejo QRS. A esa onda P, negativa en DII y positiva en aVR se la llama onda P retrógrada.
Cuando se produce una extrasístole ventricular y la corriente de despolarización llega a la aurícula desde el ventrículo también se puede ver una p retrógada exactamente por el mismo motivo.
Imagen que grafica el texto:
En la imagen se aprecia cómo una extrasístole ventricular se conduce a las aurículas originando una onda P retrógrada que se inscribe inmediatamente después del complejo QRS.
Veamos otro ejemplo. En los círculos rojos encerré ondas P retrógradas:
Noten acá que en cara inferior, derivaciones DII, DIII y aVF las ondas P son negativas y que en aVR es positiva opuestamente a lo que ocurriría en una despolarización normal ya que los vectores erspectivos "ven" alejarse el estímulo de despolarización que esta ocurriendo desde el NAV hacia arriba. Por el contrario aVR "ve" acercarse la onda de despolarización, de ahí la positividad en dicha derivación (!).
Dejo un extracto del Harrison:
" El vector normal de despolarización de la aurícula se orienta hacia abajo y hacia la izquierda de la persona, lo que indica que la despolarización se dirige desde el nódulo sinusal hacia la aurícula derecha y luego al miocardio de la aurícula izquierda. Puesto que el vector apunta hacia el polo positivo de la derivación II y hacia el negativo de aVR, la onda P normal es positiva en la derivación II y negativa en aVR. En cambio, la activación de la aurícula desde un marcapasos ectópico situado en la porción inferior de una de las aurículas o en la unión AV produce ondas P retrógradas (negativas en D-II y positivas en aVR). La onda P normal en la V1 puede ser bifásica con un componente positivo, lo que refleja la despolarización de la aurícula derecha seguida de un componente negativo pequeño (<1 mm2) que refleja la despolarización de la aurícula izquierda."
Fuente de la imagen: www.lrubio.es, http://idd00c5r.eresmas.net/eipav.html
La pregunta que cabe es: ¿Qué es la onda P retrógrada?
Normalmente el impulso eléctrico se genera en el nódulo sinusal y las aurículas se despolarizan hacia abajo y a la izquierda (se despolariza primero la aurícula derecha y después la aurícula izquierda). En consecuencia la inscripción de la onda P va a ser positiva en DII y negativa en aVR, ya que el vector de despolarización apunta hacia los polos positivos y negativos de dichas derivaciones.
Ahora, si por alguna patología se activase un foco ectópico que no siga el sentido de despolarización descripto y se iniciase por ejemplo en las cercanías del nódulo AV, lo que tendríamos es una despolarización "desde abajo hacia arriba" lo que daría origen a una onda P negativa, que puede estar precediendo, dentro o ser posterior al complejo QRS. A esa onda P, negativa en DII y positiva en aVR se la llama onda P retrógrada.
Cuando se produce una extrasístole ventricular y la corriente de despolarización llega a la aurícula desde el ventrículo también se puede ver una p retrógada exactamente por el mismo motivo.
Imagen que grafica el texto:
 |
| Click en la imagen para ampliar .- |
En la imagen se aprecia cómo una extrasístole ventricular se conduce a las aurículas originando una onda P retrógrada que se inscribe inmediatamente después del complejo QRS.
Veamos otro ejemplo. En los círculos rojos encerré ondas P retrógradas:
 |
| Click en la imagen para ampliar .- |
Algo que quería remarcar y que por una cuestión semántica se puede confundir, es que no es retrógrda porque está después del complejo QRS, el nombre es por como se inscribe, es decir, por el sentido inverso del vector de despolarización. Recordemos que la onda P retrógrada, como puse más arriba puede estar antes, dentro o ser posterior al complejo QRS.
Dejo un extracto del Harrison:
" El vector normal de despolarización de la aurícula se orienta hacia abajo y hacia la izquierda de la persona, lo que indica que la despolarización se dirige desde el nódulo sinusal hacia la aurícula derecha y luego al miocardio de la aurícula izquierda. Puesto que el vector apunta hacia el polo positivo de la derivación II y hacia el negativo de aVR, la onda P normal es positiva en la derivación II y negativa en aVR. En cambio, la activación de la aurícula desde un marcapasos ectópico situado en la porción inferior de una de las aurículas o en la unión AV produce ondas P retrógradas (negativas en D-II y positivas en aVR). La onda P normal en la V1 puede ser bifásica con un componente positivo, lo que refleja la despolarización de la aurícula derecha seguida de un componente negativo pequeño (<1 mm2) que refleja la despolarización de la aurícula izquierda."
Fuente de la imagen: www.lrubio.es, http://idd00c5r.eresmas.net/eipav.html
Infarto subendocárdico
Como venimos viendo en los diferentes tipos de infartos pueden leer generalidades del mismo en el tema Infarto agudo de miocardio.
Como vemos en el electrocardiograma en primera instancia no hay presencia de onda Q patológica y se aprecia perfectamente infradesnivel plano del segmento ST (si bien no necesariamente el infra del ST siempre es plano).
En este tipo de infarto a diferencia de lo que venimos viendo no existe una oclusión total de una arteria coronaria o de existir hay circulación colateral abundante por lo que no va a afectar todo el espesor de la pared (es decir, no llega a ser un IAM transmural).
Este tipo de infartos tiene mejor evolución que los IAM transmurales porque no suele complicarse en la fase aguda con shock cardiogénico, insuficiencia cardíaca ni ruptura cardíaca.
En la siguiente imagen se muestra como se ve un IAM subendocárdico en el ECG:
 |
| Click en la imagen para ampliar .- |
Como vemos en el electrocardiograma en primera instancia no hay presencia de onda Q patológica y se aprecia perfectamente infradesnivel plano del segmento ST (si bien no necesariamente el infra del ST siempre es plano).
A este tipo de infarto se lo denomina también "Infarto no Q" por lo descripto arriba.
En cuanto al tratamiento es el mismo que en todos los que vimos anteriormente, es decir que en todos los transmurales. Si bien no me he detenido en tratamientos ya que la idea es ir fijando imágenes de diferentes patologías.
Fuente de la imagen: 'Interpretación de ECG', Dale Dubin .-